如果你患糖尿病已经有一段时间了,而且血糖控制的很不好,长期处于高血糖的状态。那你的血管会如何进一步发展呢?哪些因素又在这里面发挥重要作用呢?
其实从糖尿病初期发展到最终的各种血管并发症,除了我们之前说过的高血脂外,血小板在其中的作用堪称“中流砥柱”。同时糖尿病患者体内的血小板活化和体外血小板聚集性增高,所以各种血小板的因素对糖尿病人的心血管疾病有非常大的影响。
血小板是个啥呢?
血小板是哺乳动物血液中的有形成分之一,主要起到止血和凝血作用。
当血管受损害或破裂时,血小板受刺激,表面粘度增大,凝聚成团;同时在凝血因子的作用下,使血浆内的凝血酶原变为凝血酶,后者又催化纤维蛋白原变成丝状的纤维蛋白,与血细胞共同形成凝血块止血。血小板颗粒物质的释放,则进一步促进止血和凝血。
血小板还有保护血管内皮、参与内皮修复的作用。这么有用的血小板怎么又会导致血栓呢?
糖尿病人的血小板功能异常在血栓形成过程中占重要地位,这些血小板与内皮细胞的相互作用、血小板发生聚集时的血液微环境对调节血栓形成、溶解和血管反应极为重要。
糖尿病人血小板功能异常主要表现在:血小板粘附功能增强、血小板聚集功能亢进、血小板释放反应增强和血小板促凝活性增强。
在血管内皮受损之后就诱发了血液高凝状态和血小板活化,这些活化的血小板在血小板膜糖蛋白、Von Willebrand因子和内皮下胶原蛋白的作用下,粘附到内皮受损处。
许多研究结果证实,糖尿病患者的血小板粘附性更强,而且大于5年的糖尿病患者更加明显,1型糖尿病比2型更明显。
这本来是个正常的反应,在任何受伤流血的时候都会发生。但是糖尿病人的血小板聚集性却进一步增高,因为血小板对外部因素的反应和外部因素本身都发生了改变。
在这一系列的作用下,过量的血小板牢固的粘附、聚集于血管内皮损伤的部位,释放各种生长因子,进一步促进平滑肌增生,引发了动脉粥样硬化;另一方面,血小板的高粘附、高聚集状态导致血管组织微循环淤积,导致组织缺氧,形成微血管病变。
既然是这样,人体就没有抗血栓的了?
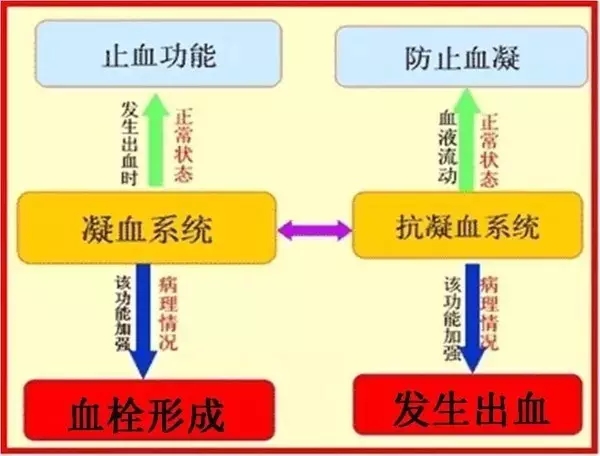
看到这里,很多人会说,那人体本身也有很多抗凝血的分子啊,除了前列环素和NO就没别的了?它们去哪儿了?当然有。
人体抗凝活性主要来自于抗凝血酶-Ⅲ、组织型纤溶酶原活化剂和蛋白C/蛋白S系统,可是糖尿病人体内的这些物质无一例外活性下降,一些是因为内皮受损而分泌量减少;另一部分是蛋白质的非酶糖化引起,也就是这些酶的活性部位被葡萄糖占领而失去活性了;剩下的有活性的在血栓的形成过程中被消耗掉了。
如同跷跷板一样,抗凝活性下降的同时,凝血活性上升。糖尿病患者体内普遍出现高凝状态,一大堆凝血因子血浆浓度上升,比如凝血因子Ⅶ、Ⅷ、Ⅹ和纤维蛋白原,尤其是因子Ⅶ的升高被视作心血管疾病的高危因素,而纤维蛋白原增高能够使纤维凝块形成和血小板聚集。
在内皮受损的情况下,血小板过量释放和超强聚集在受伤部位,而体内的抗凝活性下降,导致纤维蛋白原等凝血因子在血管内皮上堆积,引起血管狭窄或者闭塞,使血液灌注不足,造成动脉粥样硬化和血栓形成。